Toracocentese
Introdução
Diante dos avanços da ultrassonografia, foi constatado que a utilização do POCUS para a realização de toracocentese é eficaz não somente para os casos mais difíceis, mas também para os cenários que são mais controlados. Um estudo realizado pela British Thoracic Society mostrou que dos procedimentos realizados a beira leito, a toracocentese é o mais comumente associado a iatrogenia médica. A complicação mais frequente é o pneumotórax. Alguns dos fatores que identificados para justificar esse risco é a inexperiência do operador, a falta de um protocolo sistematizado para a realização da toracocentese ou mesmo a falta de um ultrassom como ferramenta para guiar o procedimento.
Derrame Pleural
O derrame pleural é uma condição clínica em que o espaço virtual entre a pleura parietal e pleura visceral é preenchida por algum líquido. Há uma produção fisiológica diária de aproximadamente 700mL de líquido com função lubrificante, mas quando essa produção está aumentada ou então a drenagem é comprometida, há acúmulo, formando o derrame pleural. Em pacientes mais jovens as etiologias mais comuns são as infecciosas, como a pneumonias complicadas e tuberculose por exemplo. Já em pacientes mais idosos, deve-se pensar em causas mais estruturais, como a insuficiencia cardíaca ou neoplasias. É importante destacar a tuberculose e o tromboembolismo pulmonar como importantes causas de derrame pleural, com acometimento etário mais amplo.
Nem todo derrame pleural precisa necessariamente ser drenado, visto que o tamanho do derrame, a etiologia e as condições clínicas do pacientes interferem nas condutas a serem adotadas.
Derrame pleural de etiologia não especificada que foi drenado para investigação é necessário avaliar o aspecto do líquido e posteriormente enviar para análise bioquímica (aplicar Critérios Light – ver adiante) quanto a celularidade.
O procedimento
A toracocentese é um procedimento percutâneo realizado com o intuito de retirar líquidos da cavidade pleural, que pode ser tanto diagnóstica quanto terapêutica. É um procedimento que pode ser realizado por qualquer médico, desde que se conhece a anatomia e domine as técnicas adequadas.
Dentre os principais fatores de risco para complicações associadas a toracocentese, pode-se destacar:
– Relacionadas ao paciente: derrame multilobulado, obesidade, posição (supina), ventilação mecânica.
– Relacionadas ao procedimento: ausência de ultrassom, examinador mal-treinado, drenagem de grande volume.
– Relacionadas ao sistema: equipe inexperiente, falta de protocolos para padronização e ausência de padrões de qualidade.
Indicações
Como dito anteriormente, a toracocentese pode ser tanto diagnóstica quanto terapêutica.
Está indicada como procedimento diagnóstico quando o paciente apresenta um derrame pleural de etiologia não elucidada, mas não tem indicação nos casos de um derrame pleural pequeno ocasionado por pneumonia ou uma congestão por insuficiência cardíaca por exemplo.
Em alguns casos de derrame pleural com suspeita de insuficiencia cardíaca, mas com diferentes achados entre os hemitórax, a toracocentese diagnóstica deve ser realizada quando:
– Causas que sugerem uma etiologia diferente do derrame pleural entre os dois hemitórax (diferença no tamanho dos hemitórax, especialmente quando o esquerdo é maior que o direito).
– Sinais ou sintomas de pleurite ou febre.
– Sinais locais de infecção ou câncer.
– ECO não condizente com congestão por insuficiência cardíaca.
– Desproporcionalidade entre o gradiente de oxigênio.
– Resolutividade unilateral do derrame após o uso de diurético.
A toracocentese como ferramenta terapêutica pode ser utilizada como alívio dos sintomas do paciente, tendo como resultado a melhora da dispneia por exemplo, ou pela complicação de um derrame pleural. A decisão entre fazer uma toracocentese ou inserir um dreno para drenagem do tórax vai depender do volume ou da característica do derrame.
Contraindicações
As contraindicações da toracocentese envolvem mais condições locais, como infecção, sangramento local ou volume pequeno do derrame pleural (aumento do risco de iatrogenia).
Algumas outras contraindicações são decorrentes não necessariamente associadas ao procedimento, mas sim à condições do paciente, como por exemplo riscos de sangramento por conta de uma coagulopatia, trombocitopenia ou por um INR menor que 2; nos pacientes com algum distúrbio hematológico, o risco de sangramento pós procedimento contraindica sua realização, a não ser que o benefício de realizar a toracocentese seja maior que os riscos de não fazê-la.
Técnica
Materiais necessários para a realização do procedimento
Para a execução correta do procedimento, é necessário que os materiais sejam separados previamente para evitar iatrogenias. Por tratar-se de um procedimento invasivo os materiais são estéreis a fim de evitar contaminação, e o manuseio deve ser cuidadoso independente do local em que será realizada a toracocentese.
Os materiais são:
– Campo estéril
– Solução antisséptica
– Lidocaína a 2%
– Luvas estéreis
– Gaze
– Agulhas 40x12mm e 30x7mm
– Jelco 14
– Equipo
– Seringa de 20mL
– Tubos estéreis para coleta do material
– Frasco de coleta da secreção
– Micropore ou esparadrapo para curativo
– Probe de Ultrassonografia.
Observações:
– O tamanho da agulha vai depender de condições do paciente, como obesidade, grande quantidade de músculos ou edema de grande monta.
– O transdutor mais adequado para esse tipo de procedimento é o linear, que possui alta frequência, permitindo melhor visualização das pleuras. É importante deixar separado uma capa estéril para cobrir o transdutor no momento em que o procedimento começar.
Técnica
O procedimento pode ser realizado em sala de emergência, ambulatório, a beira leitou ou em centro cirúrgico, a depender da indicação e da urgência do caso. Se possível, o paciente deve estar sentado, com as pernas para fora do leito, com os braços apoiados sobre um anteparo ou “abraçando a si mesmo”, com o intuito de deixar a área a ser puncionada livre das escápulas.
Na maioria dos casos, o procedimento não requer sedação obrigatoriamente, mas isso depende da gravidade e do tempo a ser despendido na toracocentese; ou seja, em pacientes que tenham um volume de líquido maior por exemplo, pode-se optar por realizar a sedação anestésica.
1. Identificação anatômica
A principal vantagem da utilização do ultrassom para a realização do procedimento é que com ele é possível visualizar estruturas anatômicas e identificar a posição do líquido ou mesmo presença de fatores que contraindiquem a realização da toracocentese, como o pneumotórax por exemplo. Antes do início do procedimento, não é necessário que o transdutor esteja com uma capa estéril, visto que para esse passo a anti-sepsia do paciente ainda não foi realizada. Com o transdutor linear é possível identificar o lung sliding antes de realizar a punção. É importante resgatar o conceito de Lung Sliding: sinal caracterizado pelo movimento entre as pleuras visceral sobre a pleura parietal. A pleura é vista como uma linha hiperecóica (branca), que realiza um movimento rítmico e síncrono com a respiração. A utilização do ultrassom após o a toracocentese também é importante, visto que o desaparecimento do lung sliding ou o surgimento de linhas B pode indicar complicações decorrentes do procedimento.
2. Utilização do ultrassom para a escolha do local a ser puncionado
Nessa etapa do procedimento, o paciente deve estar posicionado da maneira adequada, os materiais precisam estar separados e a equipe preparada para o início do procedimento. Após selecionado o local da punção, é importante que o paciente se movimente o mínimo possível. O paciente precisa estar calmo, pois ciclos respiratórios de grande amplitude promovem maior movimentação das pleuras, dificultando a localização e seleção do ponto adequado para a punção.
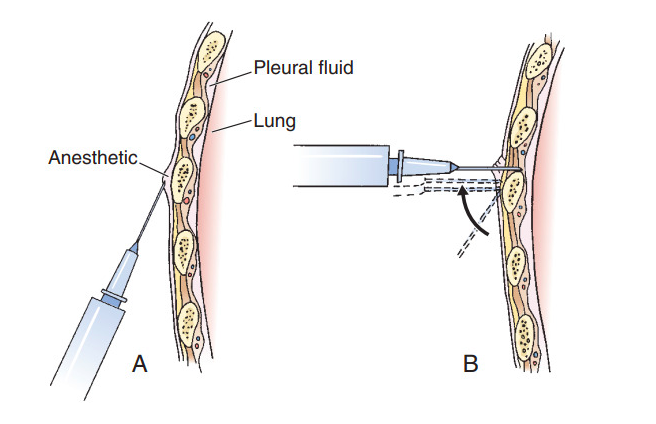
3. Realização da anestesia local
Após a identificação do derrame pleural, aplica-se a anestesia local no espaço intercostal selecionado, de modo que se faça um botão anestésico. A anestesia deve ser realizada na borda inferior do arco costal superior, visto que o feixe vasculo-nervoso passa nessa região.
4. Inserção da Agulha e do Jelco
Ainda com o transdutor no tórax do paciente, a agulha deve ser inserida formando um angulo de 90º com a caixa torácica. Nesse momento, a inserção da agulha deve ocorrer na borda superior do arco costal inferior, dentro do mesmo espaço intercostal em que foi realizado o bloqueio anestésico. Importante destacar também que o ângulo que está posicionado o transdutor determina o ângulo a ser realizado com a agulha de punção.
5. Drenagem do líquido
Esta etapa do procedimento pode variar de acordo com a indicação a qual foi proposta. Podem ser realizados diferentes tipos de drenagem, a depender do objetivo clínico:
– Drenagem por seringa: o operador retira uma quantidade do líquido pleural para a análise e diagnóstico.
– Drenagem gravitacional: nesse método utiliza-se um equipo conectado a um recipiente que ficará localizado abaixo do leito do paciente, para que por efeito da gravidade o líquido escoe do espaço pleural para o recipiente. Nesse processo, o intuito da drenagem é mais terapêutica que diagnóstica.
– Drenagem por bomba de vácuo: com indicação semelhante a drenagem gravitacional, porém aqui o processo ocorre de forma mais rápida.
6. Finalização do procedimento
Após a drenagem do líquido deve-se armazena-lo no recipiente que será enviado para análise anatomopatológica. A classificação do líquido pleural quanto à composição é realizada através dos Critérios de Light (ver adiante).
7. Realizar a visualização com ultrassom após o procedimento
Antes de finalizar o procedimento de fato, é necessário fazer uma varredura no tórax do paciente para verificar se não houve nenhuma complicação decorrente do procedimento. Se houver desaparecimento do Lung Sliding ou aparecimento de linhas B, é preciso pensar em complicações do procedimento.
Complicações
A principal complicação inerente ao procedimento é o pneumotórax. Como citado acima, um estudo realizado pela British Thoracic Society mostrou que com a utilização do ultrassom, a incidência de iatrogenia foi significativamente menor em duas amostras de operadores com igualmente capacidades para a realização do procedimento, porém em um deles sem a utilização do ultrassom.
Apêndice
Critérios de Light
É um protocolo desenvolvido com intuito de diferenciar o líquido pleural entre transudato e exsudato. Possui uma sensibilidade de 98% e uma especificidade de 83%.
Para que o líquido seja um exsudato, deve preencher a pelo menos um dos critérios abaixo:
I. Relação entre as proteínas do líquido pleural/sérico > 0,5
II. Relação entre LDH do líquido pleural/sérico > 0,6
III. LDH do líquido pleural mais de 2/3 do limite superior da normalidade
OBS: Se o quadro clínico for compatível com derrame transudativo e o resultado da análise do líquido pleural mostrar exsudato, especialmente com valores limítrofes (p. ex. relação de proteínas = 0,51 ou relação de LDH = 0,62) e paciente em uso de diurético, pode-se tratar de falso positivo para exsudato. Deve-se aplicar outro marcador com maior especificidade:
Outros achados que sugerem exsudato:
I. Albumina sérica – albumina do líquido pleural ≤ 1,2 (especificidade 92%)
II. Proteínas totais sérica – proteínas totais do líquido pleural < 3,1
Celularidade do líquido pleural:
– Predomínio de PMN (> 50%): derrame parapneumônico, embolia pulmonar, pancreatite
– Predomínio de linfócitos: tuberculose ou neoplasia. Pode ocorrer no derrame após cirurgia de revascularização coronariana
– Eosinófilos (> 10%): sangue ou ar na pleura. Pode ocorrer no derrame por reação a drogas.
Botão Anestésico
O botão anestésico é uma técnica para a realização de uma anestesia local. Consiste em inserir a agulha camada a camada e ir injetando o anestésico, inclusive em direções circulares, de modo que forme um botão ao fim da aplicação.
No caso da toracocentese, é importante anestesiar a pele, o perióstio do arco costal e a pleura, visto que são estruturas altamente inervadas e podem causar dor no paciente.
Roberts JR: Roberts and Hedges’ Clinical Procedures in Emergency Medicine and Acute Care, 7th ed, Philadelphia, 2019, Elsevier
LEIA MAIS:
1.VELASCO et. al. PROCEDIMENTOS COM ULTRASSOM NO PROTNO SOCORRO. 1ª Edição, São Paulo. Manole, 2020.
Este website foi desenvolvido como parte do projeto PUB-USP – Construção e validação de ferramenta online para ensino de ultrassonografia point-of-care na graduação – pelo aluno João Marcos Bonifácio da Silva, sob orientação do Prof. Dr. Marcos Antonio Marton Filho.
